Неврологията е клон в медицината, която изучава проблемите на централната, периферната и вегетативната нервна система. Начинът на живот, стресът, употребата на забранени вещества, както и нездравословна храна, рефлектират директно върху функцията на нервната система, както и на органите, свързани с нея.
Терминът неврология идва от комбинация от две думи – „неврон“, което означава нерв и „логия“, което означава „изследване на“.
В мозъка има около сто милиарда неврони, способни да генерират свои собствени импулси и да приемат и предават импулси от съседните клетки.

Неврологията включва изследване на:
- Централната нервна система, периферната нервна система и вегетативна (автономна) нервна система.
- Структурни и функционални нарушения на нервната система, вариращи от вродени дефекти до дегенеративни заболявания като болестта на Паркинсон и болестта на Алцхаймер.
Човечеството е запознато с нарушенията на нервната система още от векове. Болестта на Паркинсон, например, е описана като „трепереща парализа“ през 1817г. Болестта на Алцхаймер за първи път е описана през 1906 г.
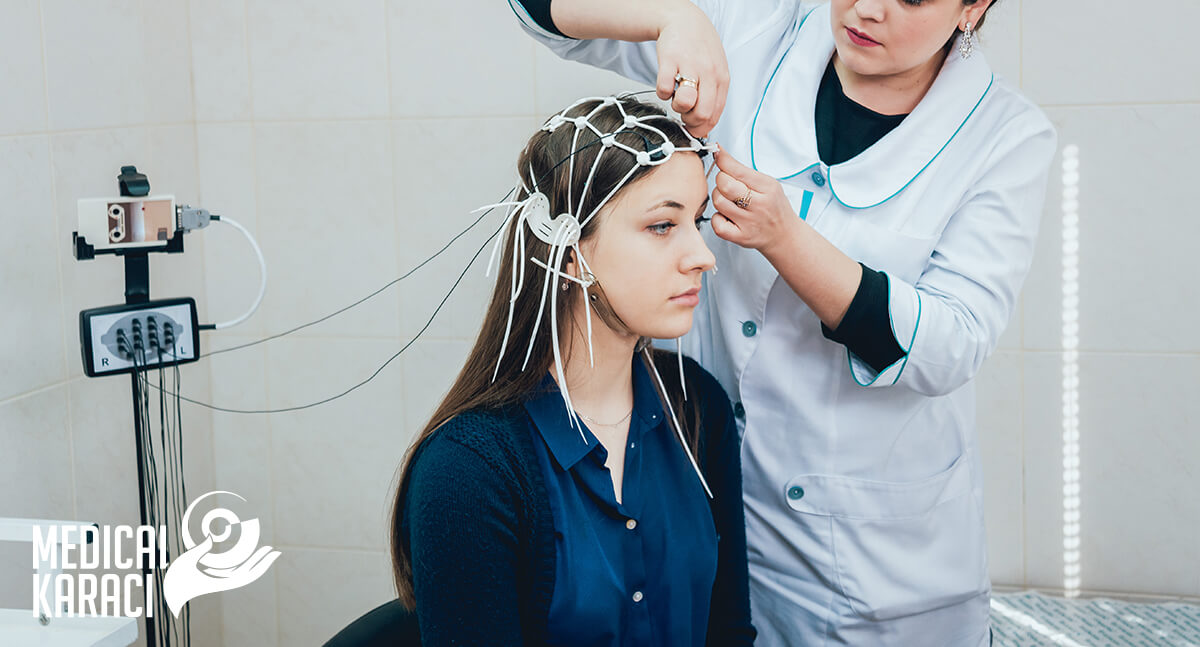
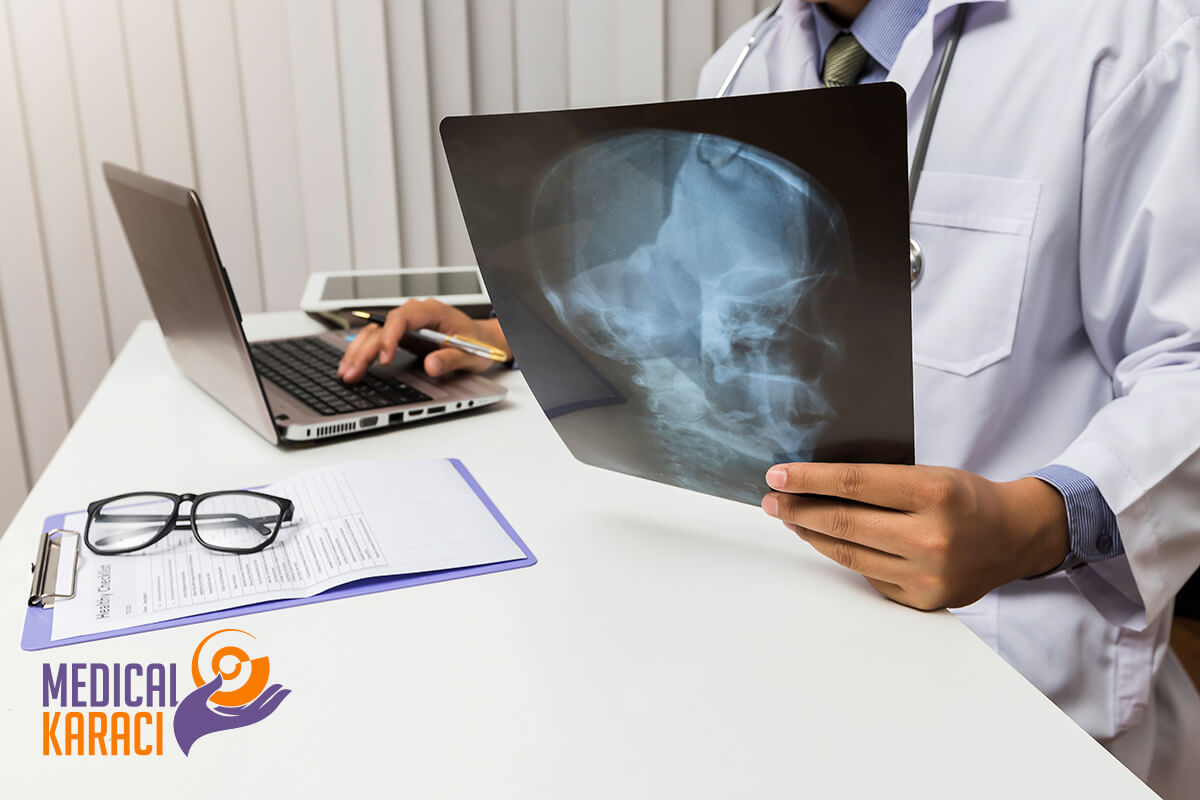
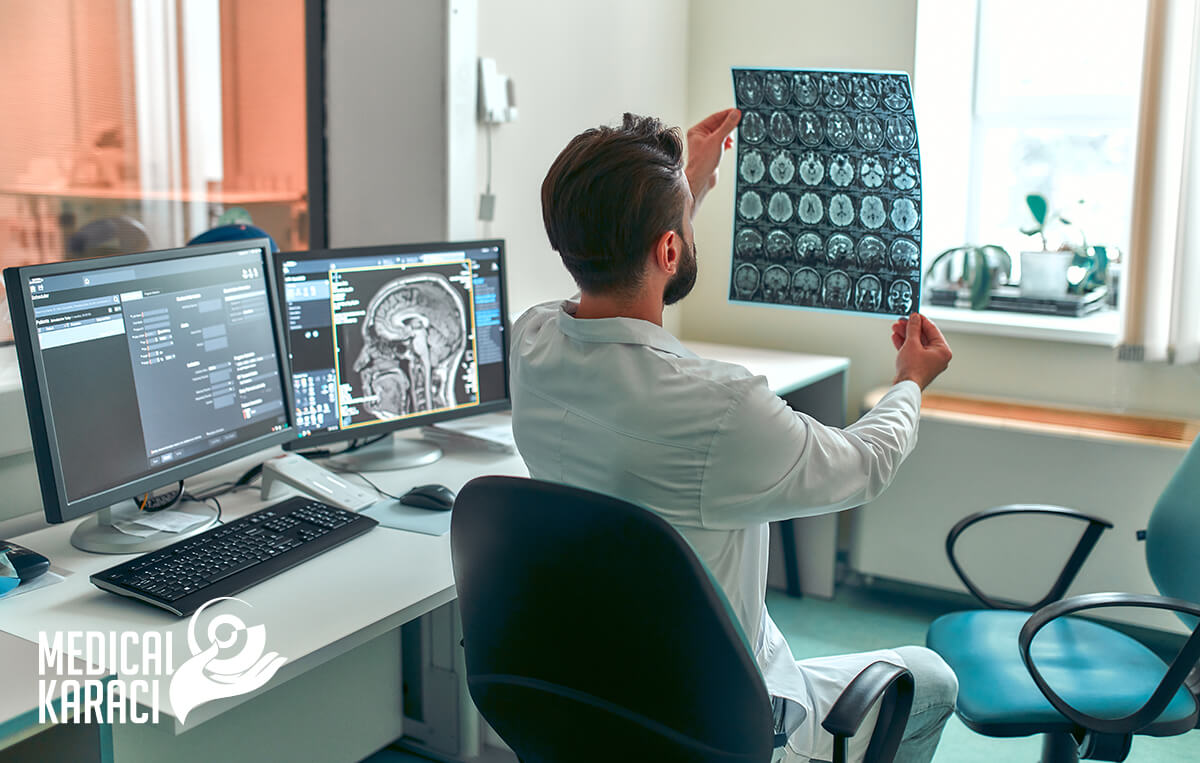
Неврологията включва също разбиране и интерпретиране на образни изследвания. Примерите на използваните образни изследвания в неврологията включват сканирани компютърни томографии (КT) и магнитно-резонансни изображения (ЯМР). Електроенцефалограма (ЕЕГ) може да се използва за оценка на електрическата активност на мозъка при диагностициране на състояния като епилепсия. Невролозите също диагностицират инфекции на нервната система, като анализират цереброспиналната течност (ликвор), бистра течност, която заобикаля мозъка и гръбначния мозък.)
Невролозите са лекари, имащи знанията и способни да диагностицират сложни състояния чрез снемане на подробна анамнеза, физикален преглед, тестване на психичния статус, зрение, говор, сила, усещане, координация, рефлекси и походка. Дори когато медицината става по-зависима от технологиите, неврологичният преглед ще остане критичен компонент на оценката на пациента.
Ето и кои са общите неврологични тестове, използвани за завършване на оценката, при диагностициране на неврологично заболяване:
- Компютърна томография (КТ) или компютърна аксиална томография (КAT)
- Магнитно-резонансно изображение (ЯМР)
- Електроенцефалография (ЕЕГ)
- Изследвания за нервна проводимост и електромиография (ЕМГ)
- Лумбална пункция (ЛП) за анализ на церебрална спинална течност
Сътрудничество между Невролози и неврохирурзи
Невролозите са различни от неврохирурзите, тъй като невролозите не извършват операции на мозъка или гръбначния мозък. Въпреки това, невролозите и неврохирурзите работят в тясно сътрудничество за някои състояния, понякога дори и в операционната заедно.
Видове неврологични заболявания:
Ще посочим някои от най-широко разпространените неврологични диагнози, за които вероятно много от нас са чували:
Болест на Алцхаймер
Болестта на Алцхаймер е форма на деменция, която се диагностицира предимно при хора над 65 год. Най-честият симптом е невъзможността да се запази информация за ситуации, случили се в скорошен минал момент. Т.е. засяга се краткотрайната памет на пациента. Със задълбочаването на болестта се наблюдват нарушения и в дълготрайната памет, отслабване на функциите на органи и системи. Деменцията можем също да определим и като загуба на когнитивно функциониране – мислене, запомняне и разсъждения – и поведенчески способности до такава степен, че да пречи на ежедневния живот и дейности на човек.
Болестта на Алцхаймер е необратимо, прогресиращо мозъчно разстройство, което бавно унищожава паметта и мисленето.
Болест на Паркинсон
Болестта на Паркинсон е мозъчно разстройство, което води до треперене, скованост и затруднения с ходенето, баланса и координацията.
Симптомите на Паркинсон обикновено започват постепенно и се задълбочават с течение на времето. С напредването на болестта хората може да имат затруднения при ходене и говорене. Те могат също да имат ментални и поведенчески промени, проблеми със съня, депресия, затруднения с паметта и умора.
Болест на Паркинсон наблюдаваме и при мъжете, и при жените, но все пак болестта засяга около 50 процента повече мъже, отколкото жени.
Един ясен рисков фактор за болестта на Паркинсон е възрастта. Въпреки че повечето хора с Паркинсон първо развиват заболяването на около 60-годишна възраст, около 5 до 10 процента от хората с Паркинсон имат заболяване „ранно начало“, което започва преди 50-годишна възраст. Ранните форми на Паркинсон са често (но не винаги) наследени и някои форми са били свързани със специфични генни мутации.
Какво причинява Паркинсон?
Болестта на Паркинсон се появява, когато нервните клетки или невроните в областта на мозъка, които контролира движението, се нарушават и / или умират. Обикновено тези неврони произвеждат важен хормон в мозъка, известен като допамин. Когато невроните умират или се увреждат, те произвеждат по-малко допамин, което причинява проблеми с движението и води до Паркинсон. Учените все още не знаят какво причинява умирането на клетки, които произвеждат допамин.
Болест на Хънтингтън
Болестта на Хънтингтън (HD) е резултат от генетично програмирана дегенерация на мозъчни клетки, наречена неврони, в определени области на мозъка. Тази дегенерация причинява неконтролирани движения, загуба на интелектуални способности и емоционални смущения. Болестта на Хънтингтън е фамилна болест, предавана от родител на дете чрез мутация в нормалния ген. Всяко дете на родител, болен от болестта на Хънтингтън има 50/ 50 шанса да наследи неговия ген. Ако детето не наследи гена, то няма да развие болестта и не може да я предаде на следващите поколения. Човек, който наследи гена на болестта от болен родител, рано или късно ще развие заболяването.
Някои ранни симптоми на болестта на Хънтингтън са промени в настроението, депресия, раздразнителност или проблеми с шофирането, затруднение при научаване на нови неща, запомняне на даден факт или вземане на решение. С напредването на болестта концентрацията върху интелектуалните задачи става все по-трудна и пациентът може да има затруднения с храненето и преглъщането.
Хиперсомния – повишена сънливост
Хиперсомнията се характеризира с повтарящи се епизоди на прекомерна сънливост през деня или продължителен сън през нощта. За разлика от усещането за умора, поради липса на сън или прекъснат сън през нощта, хората с хиперсомния са принудени да спят многократно през деня, често в неподходящо време, като на работа, по време на хранене или в разговор. Тези дневни пристъпи обикновено не осигуряват облекчение от симптомите. Често пациентите изпитват затруднения при събуждане от дълъг сън и могат да се чувстват дезориентирани. Други симптоми могат да включват тревожност, повишено раздразнение, намалена енергия, неспокойствие, бавно мислене, бавна реч, загуба на апетит, халюцинации и затруднение с паметта. Някои пациенти губят способността да функционират в семейни, социални, професионални или други условия. Хиперсомнията може да бъде причинена от друго разстройство на съня (като нарколепсия или сънна апнея), дисфункция на вегетативната нервна система или злоупотреба с наркотици или алкохол.
В някои случаи Хиперсомнията е резултат от друг проблем, като тумор, травма на главата или нараняване на централната нервна система. Някои лекарства също могат да причинят хиперсомния.
Хемифациален спазъм
Хемифациалният спазъм е невромускулно разстройство, характеризиращо се с чести неволни контракции (спазми) на мускулите от едната страна на лицето (лицеви). Разстройството се среща както при мъже, така и при жени, въпреки че по-често засяга жени на средна възраст или възрастни хора. Много по-често се среща при азиатското население. Първият симптом обикновено е периодично потрепване на клепачния мускул, което може да доведе до принудително затваряне на окото. След това спазмът може постепенно да се разпространи, за да обхване мускулите на долната част на лицето, което може да доведе до издърпване на устата на една страна. Хемифациалният спазъм може да бъде причинен от нараняване на лицевия нерв или тумор или може да няма видима причина. Рядко лекарите виждат индивиди със спазъм от двете страни на лицето. Най-често хемифациалният спазъм се причинява от притискане на кръвоносен съд върху лицевия нерв на мястото, където той излиза от мозъчния ствол.
Съществуват още редица неврологични заболявания, някои от които широко известни, а други значително по не популярни.
Терапии при неврологични разстройства
Освен предписване на лечение, пациентите с неврологични проблеми могат да бъдат поставени на рехабилитация като част от усилията за възстановяване на някаква загубена функция. Обикновено това е обнадеждаващ знак, тъй като е рядко да се намери пациент, на когото е предписана терапия, ако няма дори малка надежда за поне частично възстановяване. Терапиите за неврологични разстройства често могат да се състоят от:
- Промени в начина на живот, които целят предотвратяване или минимизиране въздействието на някои фактори, влияещи негативно върху състоянието на пациента.
- Физиотерапия за овладяване на симптомите и възстановяване на някоя функция.
- Управление на болката, тъй като много увреждания могат да бъдат свързани със значителен дискомфорт.
- Прием на лекарства за възстановяване на определена функцията или за предотвратяване на влошаване на състоянието на пациента.
Изследвания и диагностика
DaTSCAN SPECT
DaTscan е медикаментозен препарат.
През 2011 г. е одобрен диагностичен тест за болестта на Паркинсон. DaTscan (инжектиране на Ioflupane I 123 – известен също като фенилтропен) е радиофармацевтично средство, което се инжектира във вените на пациента в процедура, наречена SPECT образна диагностика.
Помага да се оценят допаминовите транспортери, които помагат за рециклирането на допамин, участващ в контрола на движението на тялото.
Също така технологията за изобразяване – DaTscan, може да бъде използвана за визуализиране на допаминовата дегенерация в мозъка на субстанция нигра, която е свързана с Паркинсоновият синдром. Поради високото съдържание на пигмента меланин, субстанция нигра се отличава от останалата неврална тъкан по тъмния си цвят (оттам и името).
Изображението с DaTscan се извършва в отдела по ядрена медицина в болничните заведения.
Диагностика на детска церебрална парализа (ДЦП)
Терминът церебрална парализа се отнася до група неврологични нарушения, появяващи се в ранна детска възраст и засягат трайно движението на тялото, мускулната координация и баланса. Най-често засегната е частта от мозъка, която контролира мускулните движения. По-голямата част от децата с церебрална парализа се раждат с проблема, въпреки че може да бъде открита едва месеци или години по-късно.
Ранните признаци на церебрална парализа обикновено се появяват преди детето да навърши 3 години. Най-честите са, липса на мускулна координация при извършване на доброволни движения – атаксия, сковани или стегнати мускули, както и преувеличени рефлекси – спастичност. Походка е характерна с влачене на крак, ходене на пръститте на краката, приклекна или „разрязана“ походка. Други неврологични симптоми, които често се срещат при лица с церебрална парализа, включват припадъци, загуба на слуха и нарушено зрение.
Специалистите препоръчват – образни тестове на мозъка, като например рентгенова компютърна томография – КТ или магнитен резонанс ЯМР. Може да се направи и електроенцефалограма (ЕЕГ), генетично изследване, метаболитно изследване или комбинация от тях.
Фамилно предаващата се ЦП съставлява само 1,6% от всички случаи на церебрална парализа. Тук обаче трябва да се отбележи, че родители, които има дете с диагноза церебрална парализа, има повишен риск от това следващото дете да развие състоянието. В тези случаи молекулярните тестове могат да идентифицират възприемчивия ген.
Генетично изследване:
Ген за автозомно рецесивна симетрична спастична церебрална парализа се преобразува в хромозома 2q24-25.
Метаболитно наблюдение:
Разстройство в нормалният режим на хранене както и в растежа са чести находки при деца с церебрална парализа (СР) и неврологични увреждания. Стомашно-чревни (GI) заболявания като гастроизофагеална рефлуксна болест (GERD), затруднения при храненето и запек са свързани с повишена честота на тези нарушения.
Когато при пациента има диагностициран чрез образ проблем и при снемане на анамнеза се отбележат и придружаващите (ако ги има) заболявания, то това означава, че диагностиката е правилно проведена.
Диагностика на Множествена склероза
Диагностиката на МС започва с правене на кръвни тестове на специфични биомаркери, за да се изключат други заболявания със симптоми, подобни на МС.
- Олигоклоналните ленти (OCBs) са групи от имуноглобулини, които се наблюдават, когато се анализира кръвен серум на пациента или цереброспинална течност (CSF). Използват се при диагностицирането на различни неврологични и кръвни заболявания, особено при множествена склероза.
- Лумбална пункция, при който малка проба течност се взима от гръбначно-мозъчнят канал за лабораторен анализ. Тази проба може да покаже аномалии в антителата, които са свързани с МС. Това изследване също помага да се изключат инфекции и други състояния със симптоми, подобни на МС.
- ЯМР изследване на главата, предоставя информация за размера, броя, възрастта и развитието на лезиите в областта на мозъка и играе важна роля в диагностиката и мониторинга на терапията.
- Евокирани потенциални тестове – Evoked potential tests, записват електрическите сигнали, произвеждани от вашата нервна система в отговор на стимули. Евокираният потенциален тест използва визуални стимули или електрически стимули, при които наблюдавате движещ се визуален модел или се прилагат кратки електрически импулси към нервите в краката или ръцете ви. Електродите измерват колко бързо информацията пътува по вашите нервни пътища.
Трудностите при диагностицирането на Множествена склероза са преодолени, но само донякъде с откриването на специфични биомаркери, четири протеина: CRTAC-IB (хрущялен кисел протеин), тетранектин (протеин, свързващ плазминоген), SPARC-подобен протеин (калциево-свързваща клетка, сигнализираща гликопротеин) и автотаксин -T (фосфодиестераза). Този списък е допълнен с описанието на три имуноглобулини: Ig γ-1 (верига C регион), Ig тежка верига V-III (регион BRO) и Ig-κ верига (C регион).
Лечението се фокусира върху ускоряване на възстановяването от атаки, забавяне на развитието на болестта и управление на симптомите на МС. Някои хора имат толкова леки симптоми, че не е необходимо лечение.
Лечения за МС атаки:
- Кортикостероидите, като перорален Преднизон и интравенозен Метилпреднизолон, се предписват за намаляване на възпалението на нервите. Страничните ефекти могат да включват безсъние, повишено кръвно налягане, промени в настроението и задържане на течности.
- Плазмен обмен (плазмафереза) – кръвната плазма се отстранява и отделя от кръвните клетки. След това те се смесват с протеинов разтвор – албумин и се поставят обратно в тялото ви. Плазмен обмен може да се използва, ако вашите симптоми са нови, тежки и не са отговорили на стероиди.
- Бета интерферони – сред най-често предписваните лекарства за лечение на МС. Те се инжектират под кожата или в мускулите и могат да намалят честотата и тежестта на рецидивите.
- Глатирамер ацетат (Копаксон, Глатопа) – този препарат може да помогне за блокиране на атаката на имунната ви система върху миелина и трябва да се инжектира под кожата. Страничните ефекти могат да включват дразнене на кожата на мястото на инжектиране.
Инфузионно лечение:
- Окрелизумаб (Ocrevus) – това е хуманизирано имуноглобулиново антитяло и е единственият DMT, одобрен от FDA за лечение както на рецидивиращи, така и на първично-прогресиращи форми на МС. Клиничните изпитвания показват, че намалява честотата на рецидивите при рецидивиращо заболяване и забавя влошаването на инвалидността при двете форми на заболяването.
- Окревус се прилага чрез интравенозна инфузия от медицински специалист. Нежеланите реакции, свързани с инфузията, могат да включват дразнене на мястото на инжектиране, ниско кръвно налягане, повишена температура и гадене. Окревус може също да увеличи риска от някои видове рак, по-специално рак на гърдата.
- Физиотерапия – професионален терапевт може да ви научи на упражнения за разтягане и укрепване и да ви покаже как да използвате допълнителни устройства, за да улесните изпълнението на ежедневните задачи.
- Физикалната терапия, заедно с използването на помощ за мобилност, когато е необходимо, също може да помогне за овладяване на слабостта на краката и други проблеми с походката, често свързани с МС.
- Мускулни релаксанти. Може да почувствате болезнена или неконтролируема скованост на мускулите или спазми, особено в краката. Мускулните релаксанти като баклофен (Lioresal) и тизанидин (Zanaflex) могат да помогнат.
- Лекарства за намаляване на умората могат да бъдат полезни за намаляване на свързаната с МС умора. Може да се препоръчат някои лекарства, използвани за лечение на депресия, включително селективни инхибитори на обратното захващане на серотонин.
За повече информация, можете да се обадите на телефон: +359895770869.